
血圧リスクにはどんなのがあるの?
高血圧の合併症
高血圧は、世界中で成人の約25%が罹っていると言われ、2025年までには60%まで増えると予測されています。
もうすぐですね。
日本では厚生労働省の第5次循環疾患基礎調査(2001年)によると4000万人の高血圧者がいると推計されています。
高血圧は、心血管系疾患の主なリスクファクターであり、多くの死亡原因になっています。
高血圧より引き起こされる合併症について
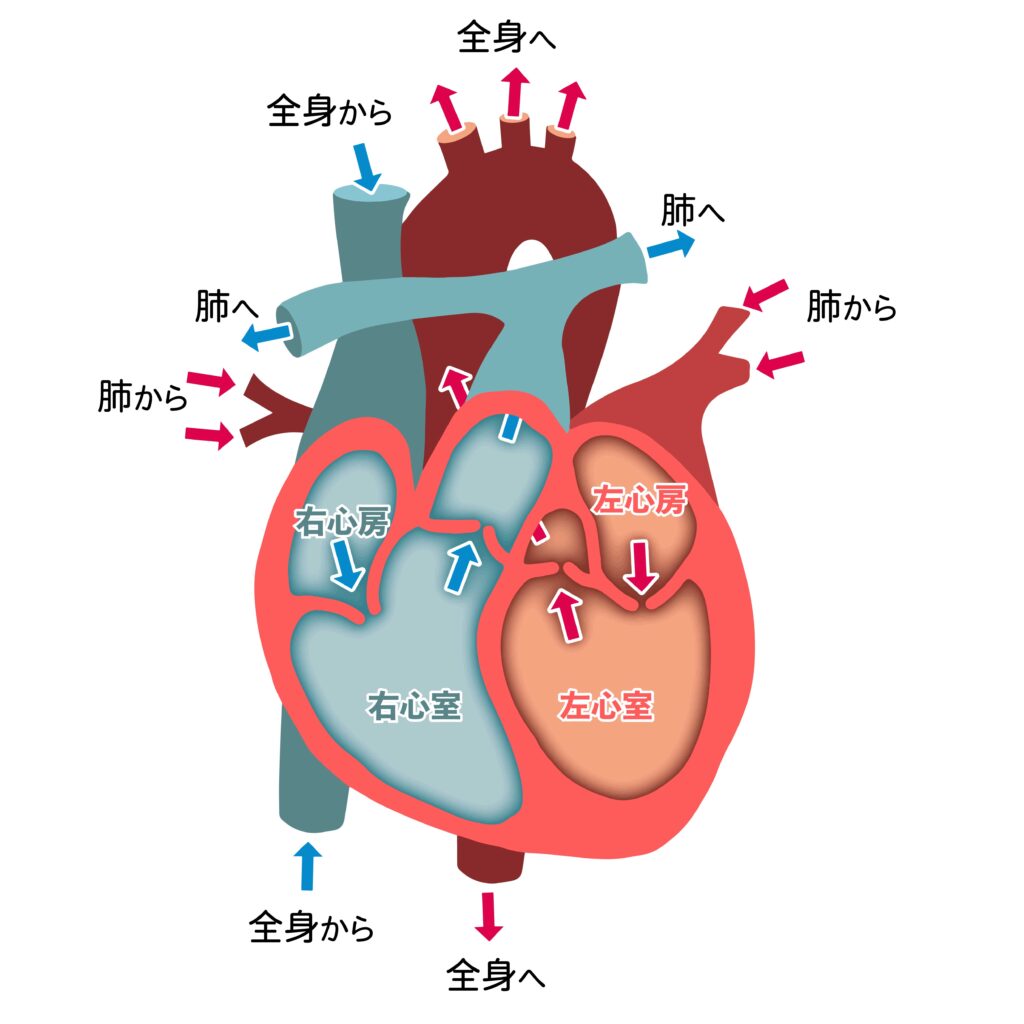
心肥大
病態
心肥大とは、心房や心室に過大な負担をかけることにより、心臓の壁が厚くなっている状態です。
末梢血管抵抗が増大すれば、左心室は末梢の抵抗に打ち勝つために収縮力を強めて、血液末梢に送りださなければなりません。
絶えずこの状態が続くと左心室は筋肉が肥大し大きくなります。
右心室は左心室と異なり、全身に血液を送り出す必要がありません。
肺動脈狭窄や心房中隔欠損には、正常に比べて余分な血液が右心室に送り込まれす。
その結果、右心室の拍出量が左心室の拍出量よりも増え、右心室が余分な仕事をすることで心筋が肥大してしまうのです。
症状
心肥大は、心筋細胞の数が増えているわけではなく、心筋細胞のサイズが大きくなることで起こります。
心筋細胞が大きくなった分だけ必要な血液量も増えるのですが、冠動脈(心臓の栄養血管)には変化が起こらないため、心筋が虚血状態となり、息切れや疲労感を訴えることが多くなります。
リスク
この心筋の虚血状態が続くと、拡張機能が低下して心不全や心筋梗塞に発展し、動悸、息切れ、呼吸困難などに陥り、生命にも関わります。
狭心症
病態
労作性狭心症・安静狭心症・不安定狭心症に分類されます。
〈労作性狭心症〉
一過性の心筋虚血は、冠動脈が狭くなるか心筋がより多くの酸素需要量が増加します。
冠動脈が通常の75%以上狭窄すると、運動によって胸痛が生じます。
このような労作時に胸痛が出現するものを労作性狭心症という。
〈安静狭心症〉
安静時に一過性に胸痛が起こるものを安静狭心症と言います。
太い冠動脈が何らかの原因により一時的に収縮するため冠動脈の血流が減少して、心筋虚血が生じます。
〈不安定狭心症〉
不安定プラークは脂質の一過性の胸痛であっても、頻度と発作時間が増加するものや、少しの労作でも発作を伴うような胸痛は、急性心筋梗塞に行こうしやすい危険な狭心症です。
症状
〈労作性狭心症〉
階段や坂道を登った時に全胸部の締め付けられるような痛みが出現します。
安静により消失するのが特徴であり、胸痛とともに呼吸困難、意識障害、多量の汗、吐き気、嘔吐を伴います。
〈安静狭心症〉
安静時や睡眠中に突然胸痛が生じます。
心筋梗塞
病態
急性心筋梗塞の本質は心臓、特に左室の機能不全であり、冠動脈閉塞により酸素・エネルギー源を遮断され心筋が壊死をきたした状態です。
症状
主訴は、84%が胸痛、6%が呼吸困難、2%が意識障害です。
高リスクの胸痛とは、安静でも20分以上持続する胸痛または、胸痛出現前2日以内にも胸痛発作が出現し、その頻度や程度が増加する梗塞前狭心症を有する胸痛です。
リスク
障害心筋の範囲が大きければ全体としてのポンプ機能に影響を与え、心拍出量、血圧などが低下します。
高度の血圧低下は冠動脈圧も低下させ、心筋の虚血をより助長する結果となります。
壊死心筋は、浮腫・細胞浸潤を経て線維組織に置換されるが、正常な構築を保てなくなる結果、梗塞部位は菲薄化(ひはく:薄っぺらくなる)します。
一方で梗塞によって生じた血行動態の変化は非梗塞領域にも影響し、1回拍出量を維持するための代償機転としてFrank-Starlingの法則に従い非梗塞領域の拡大が生じます。
また、梗塞周辺領域においては壊死部分と正常部分とが混在し、電気的興奮伝播が不均一化すること、さらに伝導遅延が起こるために局所でのリエントリーを生じやすく、致死性不整脈の基質となります。
Frank-Starlingの法則(スターリングの心臓法則)
イギリスの生理学者であるアーネスト・ヘンリー・スターリングとその共同研究者であるオットー・フランクが提唱した、心拍出量と心室の収縮に関する法則である。
心拍数、心臓の後負荷(すなわち大動脈圧)および心筋の収縮特性(収縮性)が一定であれば、心臓の拍出量(あるいは仕事量)は前負荷(すなわち拡張末期における心室内圧)によって決定されるという関係を述べたもの。この法則を示す、心臓の仕事量と前負荷の関係を描いた曲線を心機能曲線と呼ぶ。心筋の基本単位である筋節(サルコメア)の発生張力がその初期長に依存することに由来する。
つまり血液を送り出す能力は、心筋が伸びれば伸びるほど大きくなるとの考え方です。
心筋の伸縮は、心臓の前回運動時にどのくらい心筋が伸びた状態で運動が終了したかによります。
最後の弛緩期に心筋の長さがどれくらいだったかが、次回の心筋の収縮能力に影響を及ぼします。
1回の心筋運動終了時に平均以上の血液量を心臓に保持している場合(前回の心筋運動時の血液排出量が少なかった)、心筋が長く伸びた状態で運動が終了します。
法則によれば、次の心筋運動時は心臓の収縮率が高くなり、より多くの血液を排出します。
もう少し分かりやすく説明すると心臓のポンプ機能は心臓に帰ってきた血液が沢山で心臓がパンパンに膨れるほど拍出される量も大きくなり、一回拍出量が大きくなると血圧も上がると思ってください。
ただし、この法則は心臓の動きか生理的正常範囲内であることを前提にしています。循環器系の疾患の場合、法則通りにはいかない場合があります。
リエントリー
通常は心臓全体に伝搬した後消失する活動電位が何らかの異常により消失せず心筋内を旋回して拍動を乱す状態
糖尿病
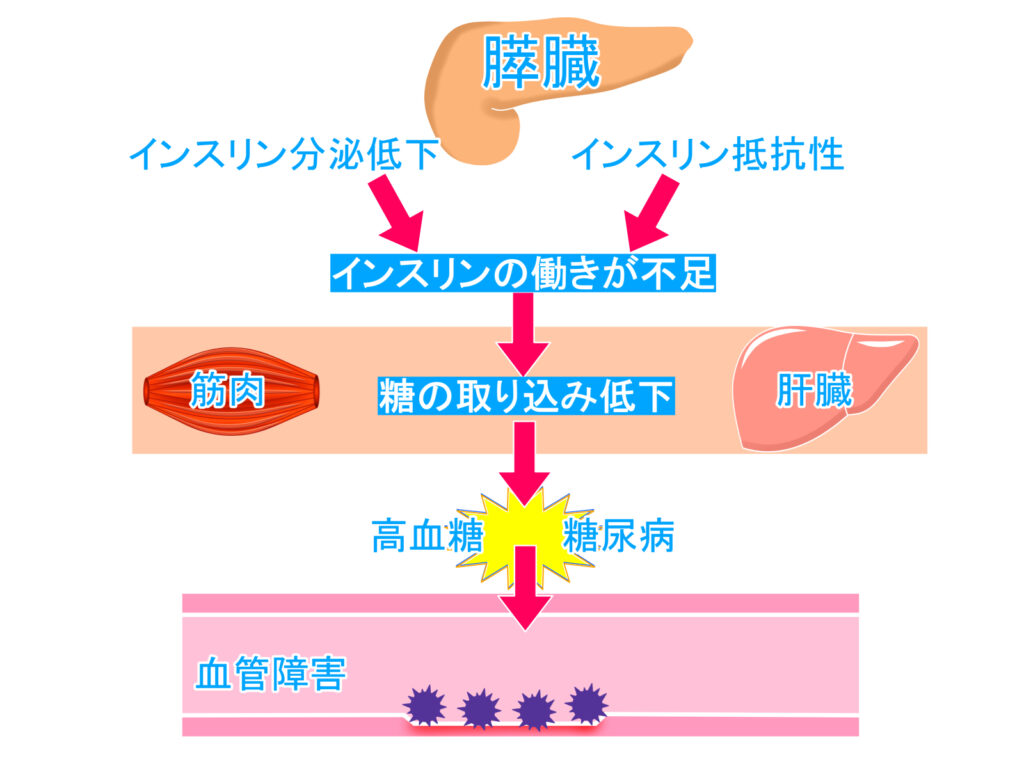
病態
高血圧は糖尿病リスクを上昇させ、同時に糖尿病も高血圧を招きます。
糖尿病はインスリン作用の不足による慢性の高血糖状態を主徴とする代謝疾患群です。
インスリンは膵尾部に多く存在するラングハンス島のβ細胞で産生・分泌されます。
β細胞から分泌されたインスリンは門脈を介して肝臓、筋肉、脂肪組織の細胞膜上でインスリン受容体と結合し、ブドウ糖を取り込みエネルギーとして利用したり、貯蔵したり、タンパク質の合成の促進、細胞増殖などを行います。
このようなインスリンの産生と分泌のバランスが取れれば血糖値を含む代謝全体が正常に保たれますので、バランスが崩れることで血糖値は上昇し、糖代謝は乱れます。
症状
急激にインスリン作用が不足することで、血糖は上昇し代謝障害が生じケトアシドーシス、高度脱水がおこり糖尿病性昏睡がおこります。
慢性的なインスリン作用が不足することで、細小血管障害がおこり網膜症や腎症、神経障害(糖尿病の3大合併症)を起こします。
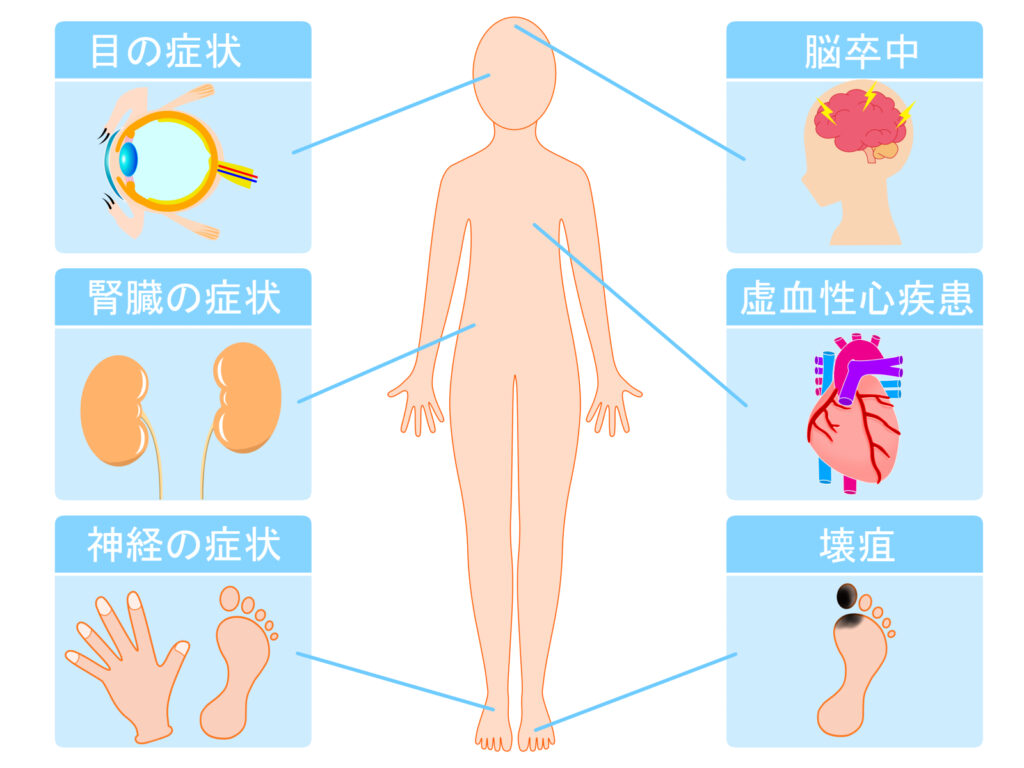
リスク
大血管障害・・・動脈硬化を促進し、心筋梗塞、脳梗塞、下肢動脈閉塞
小血管障害・・・糖尿病性網膜症、糖尿病性腎症、糖尿病性神経障害
血中インスリンが高値であるとインスリン抵抗性の事が多く、肥満、高血圧、高脂血症などを合併しやすく、大血管障害になります。
脳梗塞
病態
脳梗塞とは、脳動脈の狭窄や閉塞により灌流域(かんりゅういき)の虚血が起こり、脳組織の壊死に陥る疾患です。
脳梗塞は大きく分けると、アテローム血栓性脳梗塞、心原性脳梗塞、ラクナ梗塞の3つに分類されます。
特に、高血圧を危険因子として発症するのは、アテローム血栓性脳梗塞とラクナ梗塞です。
症状
〈アテローム血栓性脳梗塞〉
症状の特徴としては、TIA(一過性脳虚血発作)の先行が 20~30%にみられ、安静時の発症が多く、階段状、進行性に症状が悪化します。
TIA先行時には一過性の脱力、片麻痺、失語、しびれなどが数分から数時間起こるが後に改善します。
アテローム血栓性脳梗塞時では、安静時に片麻痺、感覚障害等を発症し、階段状・進行性に悪化します。
〈ラクナ梗塞〉
症状は、運動麻痺のみ、感覚麻痺のみなど、比較的軽いことが多く、無症候性のこともあります。
大脳皮質に病変がないため、意識障害や失語、失行などの皮質症状、痙攣などはみられません。
脳出血
病態
脳実質内の出血のことをいい、脳内血腫の圧迫による局所神経症状および頭蓋内圧亢進症状を示します。
症状
〈被殻出血〉
日中活動時に突然、頭痛、意識障害、失語症(優位半球)、対側の片麻痺、対側の感覚障害、病側への共同偏視などがみられます。
〈視床出血〉
日中の活動時に突然、頭痛、意識障害、対側の片麻痺、対側の感覚障害、眼球の内下方偏位(鼻先凝視)などがみられます。
〈脳幹出血〉
突然の意識障害、呼吸障害、四肢麻痺、眼球の正中位固定、瞳孔の高度縮小などがみられます。
〈小脳出血〉
日中活動時に突然、激しい後頭部痛、回転性のめまい、反復する嘔吐、その後、急速に進行する起立・歩行障害(運動失調)を呈し、健側への共同偏視と同時に眼振がみられます。
腎硬化症(高血圧腎症)
病態
腎硬化症は、長年の高血圧により生じた小葉間動脈から輸入細動脈における硬化性変化に基づき、腎血流量の低下から腎間質の線維化、糸球体の硬化が進行し、腎実質の硬化に至ります。
症状
自覚症状としては、肩こり、動悸、めまいを訴えることもあるが、症状のないまま進行し、蛋白尿や心臓病で発見されることがあります。
リスク
腎臓内の細小動脈の内膜や中膜に線維組織が増え肥厚し、内膜には硝子様物質が付着し動脈硬化を起こします。
そのため、糸球体に流れる血液が減少することでレニンが分泌されます。
レニンは、肝臓から分泌されるアンジオテンシノーゲンをアンジオテンシンⅠに、次にアンジオテンシン変換酵素がアンジオテンシⅠをⅡに変えます。
このアンジオテンシンⅡは末梢の血管を収縮させ、副腎からアルドステロンの分泌を促します(レニン‐アンジオテンシン‐アルドステロン系)。
アルドステンは血漿を増やすので、それに伴い血圧が上昇します。
すると、さらに腎臓の機能がそこなわれるといった悪循環が生じていきます。
このように高血圧の状態が長年にわたると、腎臓の動脈硬化が進み、タンパク尿が出たり、血尿が出たり、最終的には腎不全をもたらします。
メタボリックシンドローム

病態
内臓脂肪の蓄積が原因です。
糖代謝異常、脂肪代謝異常、血圧高値という病態が複合し、心筋梗塞、脳梗塞などの動脈硬化性疾患を生じやすいという疾患概念をメタボリックシンドロームといいます。
日本では以下のように診断基準が作成されている。
| 我が国のメタボリックシンドローム診断基準 |
| 内臓脂肪蓄積 |
| ウエスト周囲径 男性≧85㎝ |
| 女性≧90㎝ |
| (内臓脂肪量 男女とも≧100㎝²に相当) |
| 上記に加え以下のうち2項目以上(男女共) |
| 高トリグリセリド血症 ≧150㎎/dl |
| かつ/または |
| 低HDLコレステロール血症 <40㎎/dl |
| 収縮期血圧 ≧130mmHg |
| かつ/または |
| 拡張期血圧 ≧85mmHg |
| 空腹時高血糖 ≧110㎎/dl |
リスク
肥満症(糖尿病、高血圧、高脂血症の中から1つ以上合併した病態)
動脈硬化を促進し心筋梗塞、冠動脈疾患が発症しやすくなります。
高血圧により引き起こされる動脈障害と臓器合併症について
高血圧は様々な太さの血管に障害し、臓器障害を引き起こします。
また、後負荷増大により、心臓の左室機能を低下させます。
高血圧により血管障害および左室
血管障害
高血圧では血管壁に対し慢性的に圧負荷がかかります。
また、内膜障害として、酸化ストレス、炎症性サイトカイン・細胞増殖因子の放出がおこります。
・大動脈では...
大動脈の脆弱化が起こり、血管の拡張をきたす。
→大動脈瘤、大動脈解離
・中動脈では...
粥状硬化を引き起こします。
粥状硬化とは、血管内膜に脂質や平滑筋細胞、細胞外基質などの沈着物の病的集積が起き、粥状の隆起性病変(アテローム性プラーク)を形成する反応です。
徐々にあるいは時に急速に進行し、プラークの肥厚による血管内腔の狭窄や、その破綻に続く血栓形成による狭窄・塞栓をきたします。
→狭心症、心筋梗塞、一過性脳虚血発作、脳梗塞(アテローム血栓性)、閉塞性動脈硬化症、腎血管性高血圧
・小動脈では...
内膜の高度な線維性肥厚化、フィブリノイド壊死・硝子様変性による肥厚化により、内腔の狭窄がおこります。
それと同時に、血管の脆弱化が引き起こされます。
→脳出血、脳梗塞(ラクナ梗塞)、腎障害(蛋白尿、腎硬化症、腎不全)、高血圧性網膜症
左室後負荷の増大
・左室のリモデリング
左室後負荷の増大により、左室の求心性肥大(心肥大)、間質の線維化に伴う左拡張障害が引き起こされます。
また、後負荷増大に伴う左室収縮障害と心筋酸素消費量増加が引き起こされます。
→高血圧性心疾患(左室肥大)、心不全、狭心症、心筋梗塞
低血圧症状についても学ぼう
起立性低血圧

起立すると、重力の影響で、血液が下肢や腹部内臓系に貯留し、心臓への静脈環流が減少すします。
その結果、心拍出量が低下して血圧が低下します。
正常では直ちに圧受容器反射が起こり、血管交感神経活動が亢進して末梢血管の収縮が生じるとともに、心副交感神経活動の抑制および心交感神経活動の亢進による心拍数の増加が生じ、血圧が回復します。
この圧受容器反射の障害で起立性低血圧が生じる。
起立性低血圧では、体位変換時、とくに臥位や座位から急に立ち上がった時に血圧が下がり、ふらつきやめまい、易疲労感、動悸、視野のかすみ、眼前暗黒感、時には失神などを伴います。
起立性低血圧は、立位後3分以内に、臥位に比し20mmHg以上の収縮期血圧の低下、または10mmHg以上の拡張期血圧の低下と定義されています。
器質的疾患を持たない65歳以上の高齢者での起立性低血圧の頻度は11~30%であるといわれています。
圧受容器反射の障害が高齢者で起こりやすい理由として、圧受容器反射の感受性の低下、副交感神経の機能低下、交感神経の予備能力の減少があります。
さらに高齢者では循環血液量や心拍出量が減少しており、脳循環が虚血に近い状態のため、比較的軽度の脳血流量の低下で症状をきたしやすいです。
禁忌
アンダーソン・土肥の基準
Ⅰ.運動を行わないほうがよい場合
1)安静時脈拍数 120/分以上
2)拡張期血圧 120以上
3)収縮期血圧 200以上
4)労作性狭心症を現在有するもの
5)新鮮心筋梗塞1ヶ月以内のもの
6)うっ血性心不全の所見の明らかなもの
7)心房細動以外の著しい不整脈
8)運動前すでに動悸、息切れのあるもの
Ⅱ.途中で運動を中止する場合
1)運動中、中等度の呼吸困難、めまい、嘔気、狭心痛などが出現した場合
2)運動中、脈拍が140/分を越えた場合
3)運動中、1分間10個以上の期外収縮が出現するか、または頻脈性不整脈(心房細動、上室性または心室性頻脈など)あるいは徐脈が出現した場合
4)運動中、収縮期血圧40mmHg以上または拡張期血圧20mmHg以上上昇した場合
Ⅲ.次の場合は運動を一時中止し、回復を待って再開する
1)脈拍数が運動時の30%を超えた場合.ただし,2分間の安静で10%以下に戻らぬ場合は、以後の運動は中止するかまたは極めて軽労作のものにきりかえる
2)脈拍数が120/分を越えた場合
3)1分間に10回以下の期外収縮が出現した場合
4)軽い動悸、息切れを訴えた場合
リハビリにおけるリスク管理・留意点

血圧
・安静時の血圧値を把握
・収縮期血圧の上限、下限値を把握
・降圧薬、昇圧薬の投与の有無
・左右差のチェック
・運動時
・高負荷なトレーニング
高負荷なトレーニングでは、呼吸を止めやすく、力みやすくなります。
息こらえを行うと、胸腹腔内圧上昇し、大静脈が圧迫されます。
それによって、静脈血の心還流量減少し、心拍出量減少、血圧が降下します。
そして、圧受容器のインパルス頻度減少し、心拍数増加・末梢血管の緊張による抵抗増大となります。
この反応をバルサルバ効果と言います。
バルサルバ効果
循環器疾患や高齢者などのリスク管理という意味で重要です。
血圧が高い、再発の危険が大きい脳卒中患者様や心疾患患者様には息こらえを起こさせるような運動(具体的には腹圧を高めるような運動、前屈みなどの動作)は禁忌である。筋力増強などでも、息が止まってしまうような強度の負荷や長時間の運動を避け、患者様にあわせた運動を行わなければならない。
リスクのある患者様には、常に様子をうかがい、血圧測定や呼吸数の管理を怠らないことが大切である。
等尺性の筋力増強運動
等尺性筋収縮とは、筋長が変わらない収縮様式であり、筋の断面積を小さくするような圧力を発生させる。これによって、筋内を走行する血管に圧力がかかり、末梢抵抗が上がるため、血圧が著しく上昇する。
最大随意収縮(MVC)
30%MVC:最大血流
40-80%MVC:血流減少 後負荷増大・阻血→心疾患では禁忌
80%以上MVC:血流遮断
急な体位変換/メンタル/痛み/ストレス時の反応
痛みや不安、緊張などの精神的ストレスにより下垂体からの神経信号は交感神経節前ニューロンを刺激し、交感神経の働きが活発になります。
交感神経はクロマフィン細胞を刺激して副腎髄質からアドレナリン(エピネフリン)、ノルアドレナリン(ノルエピネフリン)を分泌します。
これらによって心収縮力の増強、心拍数増加に伴い拍出猟を増やし血圧を上げる働きがあります。
心臓:心拍数を上げたり、心臓収縮力が強くなり、血圧が上がります。
腎臓:レニンの分泌が増え,アンジオテンシンⅡ(ホルモン)の産生が促されます。
アンジオテンシンⅡは血圧を上げ、副腎皮質に作用してアルドステロンを分泌させます。
アルドステロンは、尿のナトリウム量を減らすため、体内のナトリウム量が増加し、血圧を上げます。
血管:血管は収縮力が強くなり、末梢血管抵抗が増加するため、血圧が上がります。
最後に
ここまで読んで下さりありがとうございます(;^ω^)
今回の記事は血圧シリーズの中でも血圧リスクについてのお話でした。
前半は病気の後半はリハビリ時のリスクでしたね。
いつも読んで下さりありがとうございます。
もう少し血圧シリーズは続きますのでまた読んで下さると嬉しいです(;^ω^)